阿拉巴马大学医学院眼科的 Lina 教授于 2015 年 6 月在 Survey of Ophthalmology 分享一例视力骤降最终失明病例的诊疗及临床思路的具体过程。
病例简介
患者,女性,81 岁,因左眼视物模糊 1 个月,急性加重 5 天就诊。伴有左侧视时钝痛,左额压痛,轻度体重下降。既往:高血压病史,饮食控制糖尿病,脑血管病发作史,面部基底细胞癌病史,目前用药:利伐沙班、美托洛尔、阿托伐他汀和奥美拉唑。
右眼视力 1.0,色觉及视野均正常,眼底未见明显异常;左眼仅光感,左眼相对性瞳孔传入障碍,视盘苍白水肿并伴有火焰状出血(图 1),双眼球运动及前节未见明显异常。
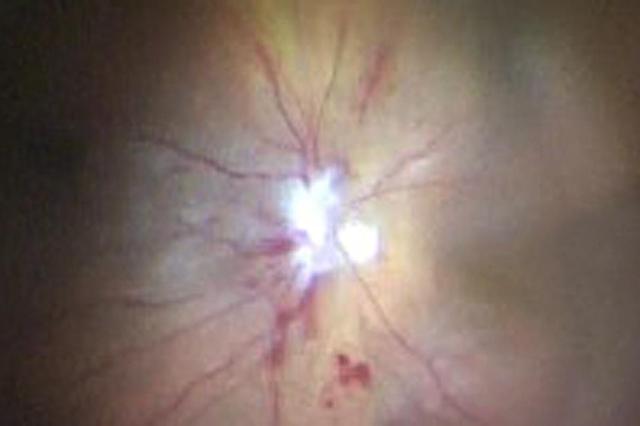
图 1 为左眼眼底彩照:视盘水肿并伴有盘周出血
下一步如何处理?
此患者为老年女性,以显著的视力下降、头痛、视盘水肿及神经纤维层出血为主要表现,最大的怀疑则是巨细胞动脉炎( GCA )继发的前部缺血性视神经病变,继而也将非动脉炎性前部缺血性视神经病变置于鉴别诊断中相对低的位置。
尽管存在眼球转动痛,鉴于此患者的高龄及盘周出血,脱髓鞘性视神经炎继发的视乳头炎的诊断则几乎不可能。目前视神经脊髓炎囊括的范围越来越广,此患者存在视神经脊髓炎可能。
考虑到高度怀疑 GCA, Levin 教授考虑立即开始口服或静脉的大剂量激素治疗,并在 1 周内进行同侧颞浅动脉活检。尽管如果同侧颞浅动脉活检阴性,而红细胞沉降率、 C- 反应蛋白水平显著升高时,可能会考虑行对侧颞浅动脉活检,但此治疗方案不会因确切的血清炎症标记物指标影响。
病例后续一
红细胞沉降率为 36 mm/hr, C- 反应蛋白为 5.4 mg/L(参考范围:<3.0 mg/L)。予以泼尼松 60 mg/d 口服,颞浅动脉活检正常。
下一步处理?
颞浅动脉活检阴性,下一步就需要行眼眶、头颅增强 MRI 检查,以寻找是否存在脑膜瘤等压迫性占位或糖尿病人易发的真菌感染等感染或浸润性原因。尽管 MRI 不是 GCA 诊断检查,但是在经活检证实的 GCA 多会观察到视神经鞘及临近脂肪的强化。
与此同时,行腰穿进行脑脊液细胞学、流式细胞学检查来寻找恶性细胞克隆。如为淋巴细胞增多则不具特异性,与 GCA、结节病、梅毒、莱姆病、结核表现相一致。尽管老年人出现非典型自身免疫性视神经病变的可能性较小,但还是需要送检血清 ACE、 ANA、 SS-A/SS-B、 ANCA 及视神经脊髓炎 -IgG。
病例后续二
头颅及眼眶增强 MRI 及抑脂相提示左侧视神经的眶段强化(图 2)。左眼视力恶化为无光感。
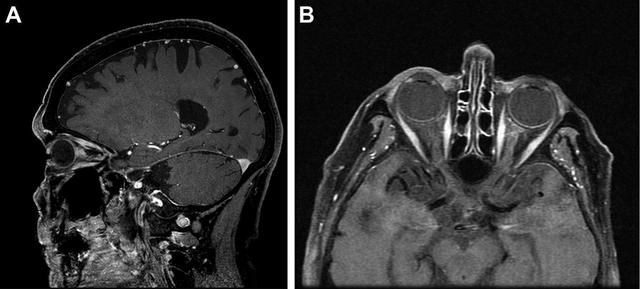
图 2 A 为增强后矢状面,B 为横断面 MRI,可见左侧视神经眶内段强化、增粗
脑脊液分析示:葡萄糖 113 mg/dL(正常: 40~75 mg/dL,血糖 278 mg/dL),蛋白质 31 mg/dL(正常:15~745 mg/dL),未见细胞。复查眼眶 MRI 提示左侧视神经增粗、强化,较前无变化。胸部 CT 未及结节病或占位迹象。复查发现左眼玻璃体存在浮游细胞。
发现玻璃体浮游细胞可会影响您的治疗吗?
尽管脑脊液分析无异常,但是玻璃体炎则不得不考虑原发性眼内淋巴瘤,其为原发性中枢神经系统淋巴瘤的一种亚型,可浸及玻璃体、视网膜抑或是视神经。如果诊断性玻璃体切除可发现异型淋巴细胞,那么便可予以玻璃体腔、椎管内或全身化疗(如:甲氨蝶呤或利妥昔单抗)。
在长期使用糖皮质激素前应进行诊断性玻璃体切除,以行细胞学、流式细胞学检查,结果通常为淋巴细胞性。多数原发性中枢神经系统淋巴瘤为单克隆大 B 细胞增殖,眼内受累则常伴有大量反应性 T 细胞,从而出现大量混合细胞群。
当发现可疑坏死细胞或碎片,却无法诊断原发性眼内淋巴瘤时,可送样本进行佐证检查,也可测定细胞因子水平, IL-10/IL-6 >1.0 则提示为原发性眼内淋巴瘤,进行基于 IgH 基因重排的分子分析则可确定恶性 B 细胞的单克隆性。
病例后续三
玻璃体活检可见散在巨噬细胞及小淋巴细胞,无单克隆淋巴细胞。
当下,应该进行何种检查以明确患者左眼视力丧失的原因?
患者进展性、显著的单眼视力下降及视神经强化、增粗则提示疾病为一种浸润性过程,脑脊液分析及玻璃体样本分析尚无血液系统恶性肿瘤的迹象。经验性的激素治疗对这种视神经病变无效。此时患者左眼视力已完全丧失,常规检查无法确定病因,则不得不考虑进行视神经活检这一诊断性操作。
尽管视神经活检比较困难,并且是最后的救命稻草,明确诊断有利于预防对侧眼受累甚至危及生命并发症的发生。
病例后续四
视神经活检可见散在的星状胶质细胞瘤,分级则为 WHO Ⅱ 级,IDH1(R132H 突变型)及 TP53 免疫组化标记物阳性(图 3)。

图 3 为视神经活检:A (HE 染色,40X)肿瘤浸润的边缘延伸至视神经束;B (HE,200X) 肿瘤由大的深染核的细胞构成;C (IDH1 免疫标记,100X)肿瘤细胞 IDH1 染色阳性;D 大量肿瘤细胞的核 p53 阳性(p53 免疫标记,200X)
患者拒绝进行放疗,选择继续观察。随访 6 个月时,右眼视力为 0.8,色觉正常,左眼则仍无光感,右眼底无异常,左眼因继发玻璃体积血而窥不及眼底。
病例讨论
WHO 根据恶性程度将中枢神经系统的星形细胞肿瘤进行分级:Ⅰ 级为毛状星细胞瘤,Ⅱ 级为弥散性星状细胞瘤;Ⅲ 级为间变性星形细胞瘤,Ⅳ 级为胶质母细胞瘤。
Shapiro 等曾记载过一名 60 岁男性,右眼视物模糊,视力为 0.2 ,右眼相对性瞳孔传入性障碍,眼底未见明显异常。视力下降最终至无光感,视神经眶段活检提示为星状细胞瘤 Ⅱ 级,且侵犯至颅内,遂予以右额叶切除,术后出现并发症,而不得不进行脑室心房分流术, 6 个月后离世。
Wulc 等也曾记录过一名 26 岁女性,左眼视力下降伴眼痛 5 个月,左眼视力为 0.6,视盘水肿,CT 提示存在视神经肿瘤, 8 个月左眼视力下降至无光感,视神经活检证实为 Ⅱ 级星状细胞瘤,随访 5 年期间无进展。
而此病例则挑战重重:患者初始症状高度提示为 GCA,但颞浅动脉活检阴性;单眼失明、视盘水肿并伴玻璃体腔浮游细胞,则提示为淋巴瘤之类的浸润性病变。玻璃体切除检查结果为良性,最终视神经活检确立正确诊断。
Ⅰ 级毛状星细胞瘤 IDH1、p53 染色一般阴性,而 Ⅱ 级弥散性星状细胞瘤则通常两种染色均阳性。尽管 Ⅰ、Ⅱ 级星状细胞瘤间可存在交叠,本例患者没有毛状星细胞瘤的特征、IDH1 及 p53 标记蛋白阳性均与弥散性星状细胞瘤相一致。
鉴于星状细胞瘤极为罕见,目前尚无 Ⅱ 级视神经星状细胞瘤治疗指南。当此类肿瘤侵及颅内,且患者年轻也无症状时则一致认为可进行常规体检及神经影像学检查监测。鉴于认知功能损害及继发性肿瘤的风险,此类患者应避免放疗。对于有症状的患者,如果可切除则手术。部分切除后常继以放疗,部分切除后肿瘤复发也可考虑放疗。有数据提示尽早予以化疗对于病程发展有益处。 |
