导读:血液透析对于终末期肾脏病的患者维持生命至关重要,然而也会带来一系列并发症。但你知道血透可能导致病人青光眼发作吗?近期,意大利的 Frezzotti 医生等在 BMC Ophthalmology 上与我们分享了相关病例,让我们来共同学习。
血液透析对于终末期肾脏病的患者维持生命至关重要,然而也会带来一系列并发症。但你知道血透可能导致病人青光眼发作吗?近期,意大利的 Frezzotti 医生等在 BMC Ophthalmology 上与我们分享了相关病例,让我们来共同学习。
患者,男,48 岁,患有慢性肾脏病终末期,此前患有孤立肾、高血压和高甘油三酯血症。患者于 1989 年起规律血透,2007 年肾移植后出现肾衰竭,2014 年起行 1 周 5 次规律血透,每次时长 2 小时 40 分。19 年前患者因白内障接受双眼晶状体摘除和右眼人工晶体植入。7 年前患者左眼曾患 CRVO,2013 年初次诊断为新生血管性青光眼,2014 年诊断为缺血性视神经病变。
2014 年 10 月,患者于血透时出现严重的眼痛和视力下降,IOP 右眼 38 mmHg,左眼 34 mmHg,立即予 Cosopt(主要成分为多佐胺和噻吗洛尔)及苏为坦(曲伏前列素)滴眼液滴眼。眼科检查,右眼最佳矫正视力(BCVA)2/20,左眼无视力。眼前节检查示虹膜红变(图 1a),房角镜显示新生血管覆盖虹膜角膜角,鼻侧及颞侧小梁网水平发生虹膜前粘连,OCT 表现为「假房角」(图 1b)。
处理后眼压降至 22 mmHg/21 mmHg,此后应用阿法根及 2% 盐酸匹鲁卡品滴眼,眼压进一步下降至 16 mmHg/15 mmHg,但透析过程中再次出现右眼视力下降,视野检查可见一个大的弓形暗点。眼底检查显示双眼缺血性视网膜病变,视盘区可见视网膜新生血管,右眼视网膜前膜覆盖黄斑区。
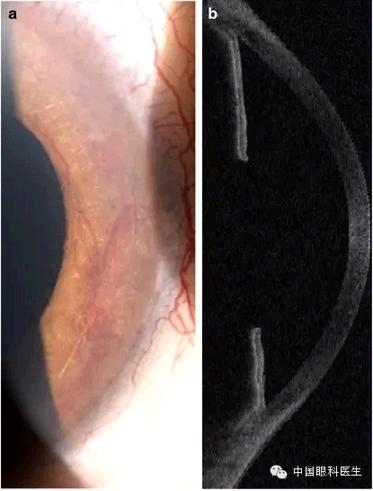
图 1 a 为生物显微镜示虹膜新生血管;b 为眼前节 OCT 示房角完全关闭
发病后,病人接受了外周缺血区域视网膜激光光凝。在接下来 1 周内血透过程中监测眼压,右眼 IOP 平均值在透析开始、透析进行 2 小时、透析结束和结束 2 小时后分别为 15、30、27、22 mmHg,左眼 IOP 始终正常。透析中右眼局部持续缓慢滴药并不能控制眼压升高,改为 20% 葡萄糖 100 ml/h 静脉滴注,再次透析中复测眼压,透析开始、透析进行 2 小时、透析结束时分别为 15、16 和 18 mmHg。
2015 年 1 月复查,右眼 BCVA 2/20,虹膜红变好转,眼压 8/9 mmHg,视野稳定。眼底显示眼内光凝成功,视盘无明显变化。停用阿法根和匹鲁卡品后,眼压维持在 13/12 mmHg,未再发生疼痛及视力下降。
此前,已有许多关于无青光眼病史的病人透析中眼压升高的报道。对此目前较为公认的解释是透析引起的血浆渗透压迅速降低,导致房水的生成增多。也有人认为,透析过程中前房角变窄、房水外流减少也是参与发病的机制之一,并有报道称透析中发现前房变浅。
对于本例患者,由于此前眼部存在缺血性病变,并已有新生血管性青光眼病史,作者认为增加的房水外流和下降的房角滤过功能之间的不平衡导致了眼内压的急剧升高。
由于可能导致严重的代谢性酸中毒,碳酸酐酶抑制剂的应用在许多终末期肾病的透析患者中受到限制。有研究者让病人口服甘油,取得了不错的降眼压效果。其他处理新生血管性青光眼的措施包括局部抗青光眼药物应用、激光小梁成形术、小梁切除术以及青光眼阀植入。
本例患者由于透析中反复眼压升高,单纯局部用药难以控制青光眼进展,且患者年纪较轻、眼部有缺血性病变,均为抗青光眼手术失败的危险因素,故采用静脉输注高浓度葡萄糖溶液作为应急降低眼压的措施。检测表明,透析中静滴 20% 葡萄糖并未对透析效率造成影响。这一方法的局限性在于,不能应用于糖尿病病人。
新生血管性青光眼属于一类难以控制的难治性青光眼,预后较差。本病例中,作者采用静滴高浓度葡萄糖的方式降低患者透析中眼压,并通过激光光凝从根本上控制眼底血管内皮生长因子的来源,抑制并逆转眼前节新生血管的产生。
在多学科协作方面,内科医生也应当认识到透析对患者眼压的影响,并在透析前了解相关病史,如是否有青光眼、高眼压,是否有偏头痛、眼痛、视物模糊、视力下降等症状,避免青光眼急性发作对病人视力造成不可逆的损害。
声明:本网站所有内容,凡注明来源为“中国眼网”,版权均归中国眼网所有,欢迎转载,但请务必注明出处。本网注明来源为其他媒体的内容为转载,仅为传递更多信息之用,版权归原作者所有,如有侵犯版权,请及时联系我们删除。内容真实性、准确性和完整性未经核实,读者仅作参考,并请自行核实相关内容。 |
