作者:首都医科大学北京同仁医院眼科 田蓓
糖尿病视网膜病变(DR)是致盲的重要病因,北京同仁眼科中心近年开展的两个以人群为基础的流行病学研究结果表明,中国成年人糖尿病中DR的患病率为27.9%~43.1%。但DR 可防可治,早期关注及时干预至关重要。

高血糖:控制糖尿病视网膜病变的关键因素
高血糖是发生DR 的可逆转的关键性危险因素。持续的高血糖状态引起的病理改变不仅是视网膜病变,而是侵及眼球的各个部位,包括结膜病变、角膜知觉减弱、白内障、前色素膜炎、新生血管性青光眼、屈光和调节改变、眼肌麻痹等。糖尿病病程是DR 最主要的危险因素,病程较长的糖尿病患者几乎都会出现不同程度的视网膜血管疾病。
另外,高血压、血脂异常、肥胖、肾炎、周围神经病变、不良生活方式(包括吸烟、饮酒),以及眼部因素如近视、玻璃体后脱离(PVD)等都是DR 相关的危险因素。对这些危险因素有针对性的检查并及时采取相应治疗措施,对控制DR 由非增殖期向增殖期发展至关重要。
另外值得一提的是,DR 在病变早期可无自觉症状,患者视力的好坏并不是判断有无DR 的标准。为了尽可能不错过治疗的最佳时机,一经确诊糖尿病就应立即检查眼底,并且每年定期复查1~2 次。
诊断:眼底照相对糖尿病早期患者很必要
根据糖尿病病程、既往血糖水平及既往史(青春期开始时间、肥胖症、肾脏疾病、系统性高血压、血脂水平和妊娠情况等),结合眼科检查和辅助检查结果,就可明确诊断DR。
眼科检查包括最佳矫正视力(BCVA),眼压,裂隙灯显微镜检查(如需要,应进行前房角镜检查排除房角新生血管)。散瞳后眼底检查是必要的,还需特别注意周边部视网膜和玻璃体。辅助检查项目包括眼底照相、荧光素眼底血管造影(FFA)、眼相干光断层成像(OCT)、视网膜厚度检查仪、眼部超声检查。眼底照相对糖尿病患者特别是早期患者很必要,可作为基线资料记录患者最初的眼底情况。
FFA 是眼底病诊断的重要手段,可动态活体反应血- 视网膜屏障功能、毛细血管渗漏情况、循环情况对全视网膜光凝治疗效果进行前后对比,判断其效果、提供补充光凝的依据。OCT 更为敏感和直观,对诊断黄斑水肿(DME)及追踪观察激光光凝疗效较好。
分期:DR-0 期就应定期随诊
在DR 的诊断中,微动脉瘤、硬性渗出、棉絮斑、新生血管是主要体征(见图)。74.2% 的DR患者合并黄斑病变, 黄斑病变程度与视网膜其他部位病变可不平衡。在DR 病程任一阶段,血管病变侵及黄斑区, 都会引起中心视力下降。糖尿病黄斑病变包括DME、黄斑缺血、黄斑牵拉 。DME 占糖尿病性黄斑病变的96.4%。
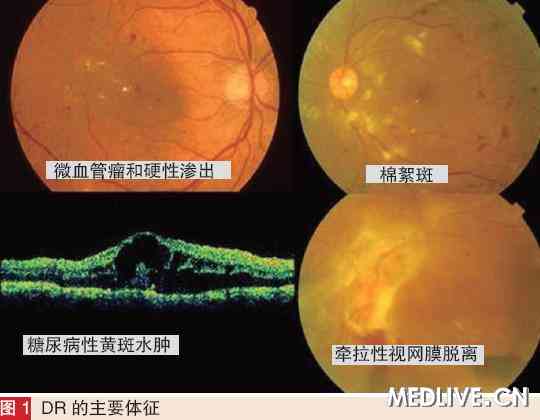
对于有临床意义的黄斑水肿, 早期糖尿病视网膜病变研究小组(ETDRS) 认为下列各项具备其一即可: 视网膜增厚累及或距黄斑中心凹<500μm; 中心凹出现硬性渗出或硬性渗出距中心凹<500 μm,并且附近视网膜增厚; 一处或多处视网膜增厚面积≥ 1 个视盘面积, 并且这种病变的任何部分距黄斑中心凹<1 个视盘面积。
糖尿病玻璃体视网膜病变(DVR)精确描述了视网膜表面和玻璃体之间的空间关系。建议增生性糖尿病视网膜病变(PDR) 有玻璃体积血或新生血管膜进入玻璃体腔时应改为增生性糖尿病玻璃体视网膜病变(PDVR)。而当非增生性糖尿病视网膜病变(NPDR) 的玻璃体发生不完全后脱离时,应改为非增生性糖尿病玻璃体视网膜病变(NPDVR)。
美国眼科学会和国际眼科学会在2003 年推荐DR 分期标准如表1 所示,简单实用。这一分期对评估非增殖型是否存进入增殖型很有价值。在4-2-1 三病征中具备其一即为高危患者,一年内有15%发展为PDR;具备其二者为极高危患者,一年内有45%发展为PDR。在DR- Ⅲ期,即重度NPDR 期是DR 施行全网膜光凝的最佳时期。ETDRS 进行研究表明,50%以上患者治疗后(眼底激光)可避免严重视力丧失。
这一分期标准界定的DR-0期很有意义,明确了糖尿病患者定期随诊、避免失明的重要性。DR-1 期同样是一个里程碑式的定义,即一旦发现MA,就意味着DR 的开始。
治疗:长期综合多科协作的系统工程
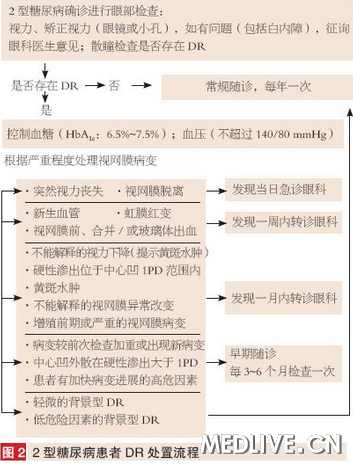
DR 的治疗是一个长期、综合、多科协作的系统工程,其中内科医生和眼科医生的有效合作非常重要。内科治疗是其基础,目的是控制血糖、血压、血脂管理,同时治疗其他并发症, 延缓DR 进展; 减少糖尿病时的视网膜血管的高渗漏反应,减低血液高粘滞性、减少血小板高聚集性。而眼科医生也需把握患者血糖、血压及血脂状况,使眼科相关治疗获得最佳效果;而内科医生也需了解患者转诊眼科时机,以免贻误病情。2 型糖尿病患者糖尿病视网膜病变处置可见图2,眼科随诊时间见表2。

药物抑制血管内皮生长因子(VEGF)是治疗血视网膜屏障破坏和新生血管生成所致眼病的有效治疗方案。Lucentis、Avastin 能明显减轻糖尿病性黄斑水肿的程度,改善患者视功能。作为玻璃体手术前的辅助用药,玻璃体腔注射抗VEGF药物能有效消退新生血管 ,减少玻璃体手术的并发症。
全视网膜光凝术(PRP)是当今治疗DR 的有效措施。美国两大前瞻性临床随机对照研究组糖尿病性视网膜病变研究组(DRS)和ETDRS 进行的多中心、随机、对照研究证实,适时的激光光凝治疗能使DR 患者发生严重视力丧失的危险降低50%。
标准的全视网膜光凝范围是从视乳头外1 个PD~2PD至赤道外的眼底,保留视盘黄斑与颞上下血管弓之间的后极部不作光凝。光凝数从1200~1600 点, 具体数目由视网膜病变的严重程度、无灌注区的大小,新生血管范围来决定。光斑大小一般应为500μm,颞侧血管弓以内200μm,激光曝光时间多采用0.1~0.2s,全视网膜光凝应分3~5 次完成。光斑间隔1~2个光斑直径。输出功率应是Ⅲ级光斑反应。有效的光凝面积是PRP 治疗成功的关键,而长期随访则保证最终目的实现。通常建议患者在接受PRP 治疗后1 月应在眼底专科复查眼底、3 月复查FFA。依据FFA 结果补充光凝新生血管。此后每3~6 月复查一次。
糖尿病性增生性视网膜病变是糖尿病血管病变与糖尿病玻璃体病变在时间跑道上赛跑的结果。手术治疗对于增殖期糖尿病视网膜病变是必须的。玻璃体积血、牵拉性视网膜脱离累及黄斑、牵拉和孔源性视网膜脱离、视网膜前出血和纤维血管增生、早期虹膜新生血管均是手术的适应症。 |
