糖尿病性眼部并发症是主要致盲眼病之一,在美国糖尿病患者发生失明的危险性是普通人群的25倍。每年失明病人中12%(约8000人/年)是糖尿病引起的。由于房水、晶体、玻璃体和视网膜血管等解剖生理的特殊性,它们易受到体液理化性质异常的影响。糖尿病人常合并多种眼部并发症,其程度和症状各不相同。眼的各部分包括结膜、角膜、虹膜、晶体、视网膜、视神经、眼外肌,都可能受到糖尿病的影响而出现病变。
(一) 糖尿病性白内障
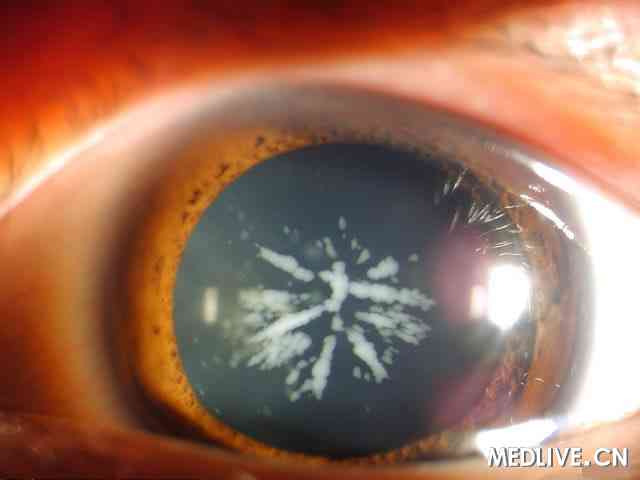
白内障(医脉通配图)
白内障是糖尿病的一个重要眼病,在2型糖尿病患者所有眼部并发症中白内障患病率最高,白内障有三种类型:代谢性或雪片性白内障,老年性白内障和继发性白内障或白内障(继发性):
1. 代谢性白内障
代谢性白内障主要见于年轻的控制不良的糖尿病患者。由于呈绒毛状表现故称为雪片,这种表现先出现于晶体的囊下,进展很快,少数患者数天出现晶体完全混浊,出现成熟性白内障。如果在病变的初期进行良好的血糖控制,能够阻止或逆转晶体的混浊。大多数实验性糖尿病动物出现白内障为代谢性白内障。
研究发现山梨醇途径参与这种白内障的发生。应用醛糖还原酶抑制剂抑制山梨醇的产生可抑制实验性糖尿病或半乳糖血症动物的白内障的发生。但醛糖还原酶抑制剂临床有效性尚不确定。糖醇积聚可能是其他糖尿病并发症如神经病变、视网膜病变的潜在因素已受到重视。高脂血症可能参与代谢性白内障的发生。
2. 老年性白内障
老年性白内障是糖尿病患者最常见的白内障,。然而糖尿病患者老年性白内障的核硬化和皮质、囊下混浊较非糖尿病者出现的早:成人发病的年龄,35-54岁的糖尿病患者59%有上述改变,而年龄相当的非糖尿病者仅有12%。这种白内障进展到影响视力的速度较快,需行人工晶体植入。
3. 继发性白内障
继发性白内障与其他眼部疾病如虹膜睫状体炎、脉络膜视网膜炎、高度近视或网脱有关,6%糖尿病患者有这种白内障。这种白内障的发生率与非糖尿病人群无显著性差异。
白内障手术和晶体植入手术的指征一直在变化。最初,糖尿病患者不推荐进行晶体植入,特别是合并视网膜病变而未行激光治疗者。随着后房镜和YAG激光晶体囊切开术的出现,这些问题部分被解决,糖尿病患者即便有明显的视网膜病变行白内障手术后视力可有一定的恢复。然而其视力的恢复比非糖尿病人群差,主要是由于手术后特别是YAG激光晶体囊切开术后,尽管手术后视力常改善,黄斑病变有时会加重,糖尿病患者的手术指征要比非糖尿病者更严格, 如果可能,手术前必须行激光治疗黄斑或黄斑附近的渗出性微血管瘤。或行全视网膜光凝. 以减少手术后发生虹膜红变和新生血管性青光眼的机会。
(二) 糖尿病性眼肌麻痹
颅神经麻痹所致的眼球运动瘫痪在糖尿病患者不常见(约0.4%)。第Ⅲ颅神经最常受累,其次是第Ⅵ颅神经。第Ⅳ颅神经单独或伴有其他颅神经受累不常见。常见的主诉是复视,可合并有同侧的头痛或眼痛,这些症状可先于复视。双侧神经麻痹少见。可出现多发的颅神经病变。
功能的完全恢复常需1-9个月。病变可反复,但没有异常神经再生。糖尿病引起的第Ⅲ颅神经麻痹中重要的是 避开了瞳孔神经纤维,与颅内血管瘤和肿瘤所致的神经麻痹不同,后者常影响80-90%患者的瞳孔。眼肌麻痹的糖尿病患者需立即进行充分的内科和神经科检查,因为系列研究发现糖尿病患者的42%的眼肌麻痹是由于非糖尿病因素。需要考虑的其他病因有重症肌无力、Graves病、带状疱疹、脱髓鞘疾病、原发性或转移性脑肿瘤和低血糖。
治疗眼肌麻痹是对症,目的是减轻复视。通常包括暂时遮盖患眼。全身治疗可应用改善血液循环药物和神经营养药等,可合并针灸治疗。
(三) 青光眼
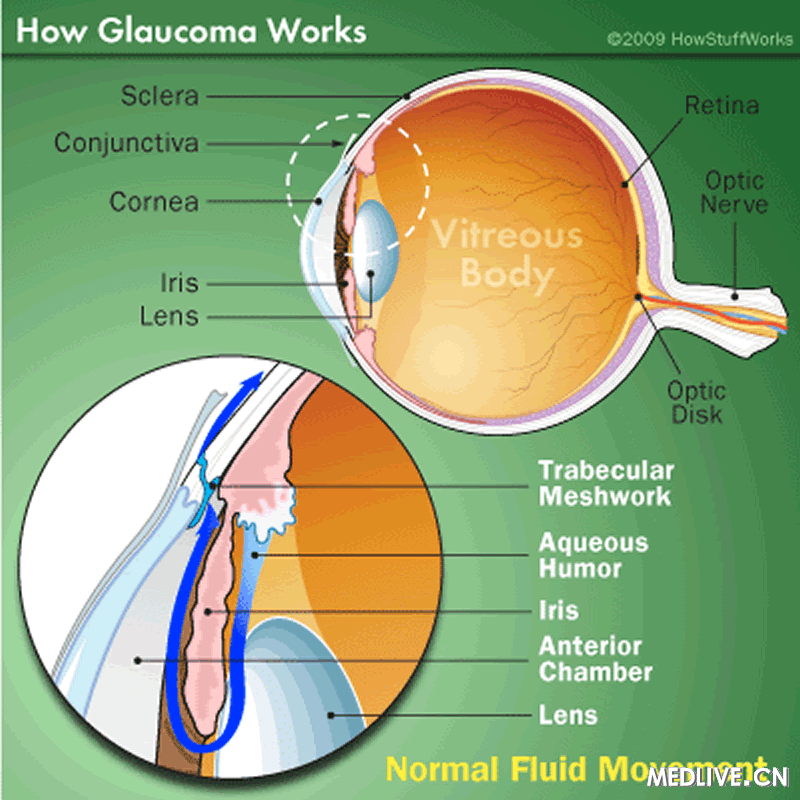
青光眼的产生(医脉通配图)
原发性开角性青光眼在糖尿病患者(4.0%)比非糖尿病者(1.8%)多见。而且青光眼患者中糖尿病更多见(4-18%)。关于糖尿病患者非对称性青光眼的研究认为青光眼的出现能够保护患者不出现严重的视网膜病变,但是尚有争议。眼压是眼部组织压力的主要部分,视网膜静脉压常常略超过眼压,眼压调节的改变与其与血管阻力的关系在糖尿病视网膜病变的发病中起一定的作用。
治疗糖尿病患者的开角性青光眼,受患者身体状况影响。局部应用β受体阻断剂应慎重,因为常掩盖低血糖症状或影响常合并存在的心血管疾病。必要时可用乙酰唑胺或其他的碳酸酐酶抑制剂,但由于它们可引起代谢性酸中毒,需经常监测电解质。肾疾病常影响这些药和其他的降眼压药的选择,眼科医生和内科医生密切合作是很重要的。
新生血管性青光眼是晚期并发症。眼内严重缺血缺氧后,房角和虹膜上产生新生血管,使眼内液不能正常外排,眼内循环受阻,致眼内压升高,这种由糖尿病视网膜病变所引起的青光眼较难用药物或手术控制,患眼不但完全失明,而且疼痛难忍,是并发症中最令人头痛的问题。早期的虹膜新生血管或新生血管性青光眼, 如视功能好,有条件行激光或/和手术活疗, 有获得成功的机会。
(四) 角膜病变
临床常见的糖尿病性角膜异常包括:角膜增厚;内眼手术后角膜内皮失代偿,出现角膜水肿,后弹力层皱褶及角膜大泡;神经营养性角膜溃疡、角膜知觉异常及角膜上皮病变。
长期的高血糖造成房水成分改变,角膜内皮细胞代谢受影响,角膜内皮细胞面积变异系数明显增高,具有高多形细胞及细胞异形性,而平均细胞面积不变,这是糖尿病患者内眼手术后易出现角膜内皮失代偿的病理基础。
糖尿病性角膜上皮病变一般多为暂时性,临床所见同细菌性角结膜炎相似,眼磨痛、异物感及角膜点状染色,多位于角膜下l/3。给予广谱抗生素滴眼,防止继发感染。此外眼科与内分泌科医生配合,积极控制血糖及全身代谢状况也十分重要。 |
